Le virus Monkeypox (MPX) est endémique en Afrique. Cependant, depuis mai 2022, de nombreux cas ont également été signalés dans le monde dans de nombreuses régions non endémiques. Le virus se transmet généralement des animaux aux humains ou des humains aux humains par les gouttelettes respiratoires ou après contact avec des lésions infectées. Lors de la récente épidémie de MPX, de nombreux cas n’avaient aucun antécédent de voyage vers des zones endémiques et ont été signalés chez des hommes ayant des rapports sexuels avec des hommes (HSH) avec le diagnostic d’autres maladies sexuellement transmissibles (MST). Cependant, le MPX n’est pas encore considéré comme une infection sexuellement transmissible (IST), même s’il peut exister une relation entre le MPX et d’autres IST avec une possible action facilitatrice sur leur propagation. Nous présentons un cas similaire d’infection MPX chez un patient HSH avec des infections concomitantes par le VIH et la syphilis et sans antécédents de voyage dans une zone endémique.
Introduction
Le virus Monkeypox (MPX) est un orthopoxvirus [1] . Le premier cas humain de MPX a été signalé en 1970 en République démocratique du Congo et, depuis lors, il est endémique en Afrique, où des épidémies sporadiques de MPX ont été signalées. Cependant, depuis début mai 2022, de nombreux cas ont été détectés dans plus de 50 pays dans le monde, ce qui a incité l’Organisation mondiale de la santé (OMS) à déclarer l’épidémie de MPX comme une urgence de santé publique de portée internationale le 23 juillet 2022. Les cas de MPX dans l’épidémie actuelle différaient en caractéristiques cliniques de celles rapportées précédemment. L’infection au MPX a été détectée de manière disproportionnée chez les bisexuels et les hommes ayant des rapports sexuels avec des hommes (HSH) avec des infections sexuellement transmissibles (IST) coexistantes, ce qui soulève des inquiétudes quant à la transmission sexuelle potentielle du MPX ]. Le MPX est une maladie zoonotique, qui n’est pas historiquement associée à un contact sexuel ; cependant, le contact avec des lésions cutanées pendant l’activité sexuelle pourrait être un mode de transmission [3] . Les patients présentent généralement de la fièvre et des myalgies suivies du développement d’une éruption vésiculeuse qui se propage dans une direction centrifuge. De nombreuses IST présentent un prodrome et une éruption cutanée similaires et, par conséquent, le diagnostic de MPX peut être difficile. Des cas graves de maladie MPX disséminée ont été signalés chez des patients immunodéprimés tels que ceux infectés par le VIH. Ici, nous présentons un patient qui s’est présenté avec une éruption cutanée disséminée et a été testé positif au MPX et aux infections concomitantes par le VIH et la syphilis.
Présentation du cas
Un homme de 36 ans sans antécédent médical s’est présenté à notre hôpital pour l’évaluation d’une éruption cutanée douloureuse et prurigineuse qui a commencé sur son visage puis s’est propagée périphériquement au tronc, aux bras et aux jambes. Deux jours auparavant, il avait été vu au service des urgences d’un hôpital voisin pour de la fièvre, des vomissements, des douleurs abdominales et des myalgies et avait reçu son congé sous traitement symptomatique. Il a déclaré avoir eu des rapports sexuels non protégés avec plusieurs partenaires masculins et a mentionné que l’un de ses partenaires sexuels avait été testé positif à la syphilis et ne se souvenait d’aucune autre maladie chez aucun de ses autres partenaires. Il a nié tout voyage récent. À son admission, ses signes vitaux étaient stables et dans les limites normales. À l’examen physique, il présentait des lésions pustuleuses diffuses, douloureuses de 5 à 10 mm avec un érythème environnant sur le visage, le tronc, les bras et les jambes, accompagnée d’adénopathies cervicales, axillaires et inguinales douloureuses bilatérales. En raison de plusieurs cas de MPX signalés dans le monde depuis janvier 2022 avec une présentation similaire d’une éruption vésiculeuse à pustuleuse chez les HSH, le patient a été admis à l’hôpital et pris en charge avec des précautions d’isolement par contact et par voie aérienne jusqu’à ce que les infections à MPX et au virus varicelle-zona (VZV) soient résolues. dehors. Les tests sanguins de routine, y compris la biochimie sérique, les tests de la fonction hépatique et la formule sanguine complète, étaient tous dans les limites normales (tableau le patient a été admis à l’hôpital et pris en charge avec des précautions d’isolement par contact et par voie aérienne jusqu’à ce que les infections à MPX et au virus varicelle-zona (VZV) soient exclues. Les tests sanguins de routine, y compris la biochimie sérique, les tests de la fonction hépatique et la formule sanguine complète, étaient tous dans les limites normales (tableau le patient a été admis à l’hôpital et pris en charge avec des précautions d’isolement par contact et par voie aérienne jusqu’à ce que les infections à MPX et au virus varicelle-zona (VZV) soient exclues. Les tests sanguins de routine, y compris la biochimie sérique, les tests de la fonction hépatique et la formule sanguine complète, étaient tous dans les limites normales (tableau1 ). En raison de ses antécédents sexuels, il a également été testé pour les maladies sexuellement transmissibles (MST). Sa sérologie VIH est revenue positive. La sérologie de la syphilis était également positive et montrait un titre de réagine plasmatique rapide (RPR) de 8. Les résultats des tests pour le VZV, le virus de l’hépatite B (VHB), le virus de l’hépatite C (VHC), Chlamydia trachomatis et Neisseria gonorrhea étaient négatifs. Des écouvillons prélevés sur des lésions cutanées dénudées de deux parties différentes du corps (tronc et jambes) sont revenus positifs pour le virus MPX (tableau 2). Le ministère de la Santé a été informé de l’existence du patient MPX et les maladies infectieuses ont été consultées pour leur expertise dans la gestion de l’infection MPX avec des infections concomitantes par le VIH et la syphilis. En consultation avec une maladie infectieuse, le patient a commencé le tecovirimat pour le traitement de l’infection MPX, la thérapie antirétrovirale (TAR) pour l’infection par le VIH et la pénicilline pour la syphilis. L’oxycodone-acétaminophène a été prescrit pour le contrôle de la douleur. Son éruption cutanée et sa douleur se sont améliorées et il a été libéré le 7e jour avec des instructions pour continuer le contact et l’isolement aérien à la maison jusqu’à ce que toutes les lésions deviennent des croûtes et disparaissent. Il avait prévu un rendez-vous de suivi par télémédecine une semaine et un rendez-vous à la clinique du VIH un mois après sa sortie. Lors de son rendez-vous de télémédecine de suivi, il a signalé que son éruption cutanée et sa douleur s’étaient considérablement améliorées.
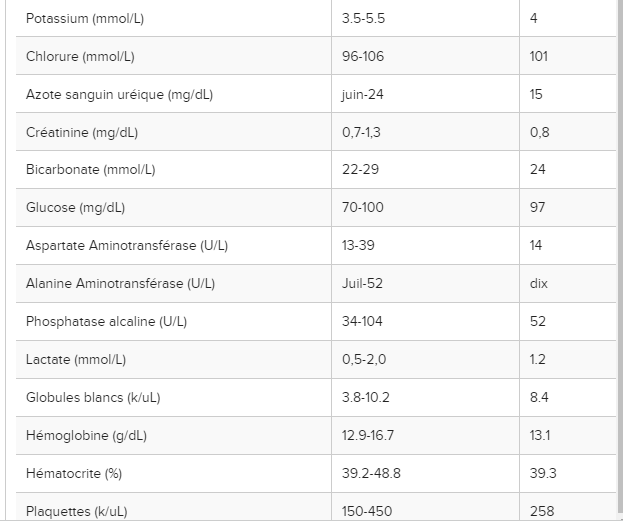
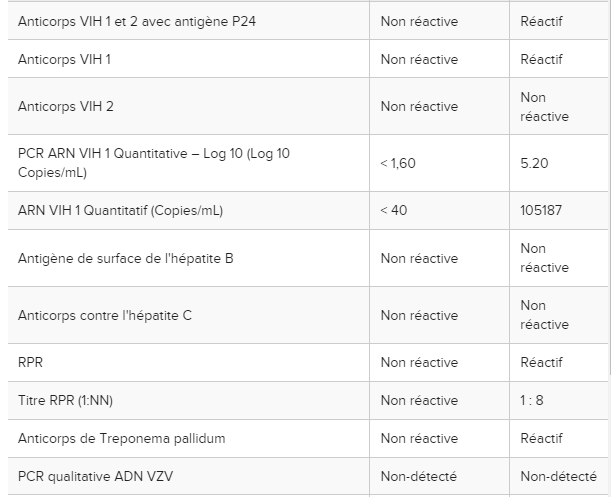
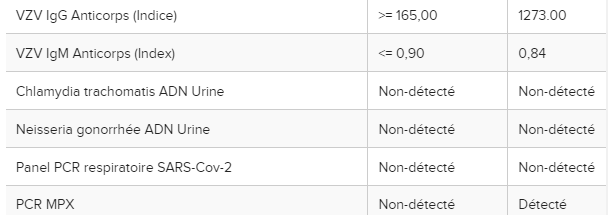
ARN : Acide Ribonucléique, PCR : Polymerase Chain Reaction, ADN : Acide Désoxyribonucléique, SARS-Cov-2 : Syndrome Respiratoire Aigu Sévère Coronavirus 2 ;
VZV : virus varicelle-zona ;
IgG : Immunoglobuline G ;
IgM : Immunoglobuline M ;
RPR : Rapid plasma reagin ;
MPX : Monkeypox
Discussion
Le MPX n’est pas historiquement associé au contact sexuel. Cependant, un contact étroit avec des lésions cutanées infectées pendant l’activité sexuelle pourrait faciliter la transmission [4,5] . Les patients présentent généralement des symptômes non spécifiques de fièvre, de frissons et de myalgies suivis par le développement d’une éruption vésiculeuse un à quatre jours plus tard qui se propage selon une distribution centrifuge [4,6 ] . L’éruption cutanée commence généralement par des macules qui évoluent ensuite vers des vésicules, des pustules et des croûtes [7] . Les patients sont contagieux dès l’apparition des symptômes jusqu’à ce que toutes les lésions deviennent des croûtes [8] .
Dans l’épidémie actuelle de MPX, une infection par MPX a été signalée après un contact sexuel avec des personnes infectées, en particulier chez les HSH [1] . Il est possible que MPX soit une IST non reconnue. Notre patient était un HSH et présentait une acquisition concomitante d’infections par le VIH, la syphilis et le MPX après un contact sexuel avec des partenaires masculins. Thornhill et al. ont signalé la présence d’ITS (gonorrhée, chlamydia ou syphilis) chez 109 des 377 personnes (29 %) infectées par le MPX et ayant subi un test de dépistage des ITS [9] . La transmission sexuelle potentielle du MPX est également étayée par des études mentionnant des lésions MPX sur le site du premier contact sexuel, telles que des lésions péniennes MPX avant l’apparition d’une maladie systémique. [10]. Kristine et al. ont rapporté dans leur étude de cas en 2022 que les sites anatomiques les plus courants pour les éruptions cutanées MPX étaient la région anogénitale [11] . Cependant, afin de reconnaître MPX comme une IST possible, d’autres études multicentriques à grande échelle seront nécessaires.
Les manifestations cutanées du MPX sont très similaires à d’autres infections telles que le HSV, la syphilis, la rougeole à un stade précoce, la varicelle, le molluscum contagiosum et les rickettsies [12] . Le MPX doit donc être pris en compte dans les différentiels d’une éruption vésiculeuse ou pustuleuse, et les patients doivent être maintenus en contact et isolés dans l’air jusqu’à ce que le MPX soit exclu. Nous recommandons que les patients suspectés d’avoir une éruption cutanée MPX soient hospitalisés pour isolement, évaluation diagnostique et dépistage de toute IST coexistante, comme nous l’avons fait pour notre patient.
Lors de notre revue de la littérature, nous avons trouvé de nombreuses études faisant état de patients atteints de MPX ayant une infection concomitante par le VIH. Mungmunpuntipantip et al. ont trouvé 27 cas d’infection simultanée par le MPX et le VIH dans leur recherche documentaire systématique des articles PubMed [13] . Dans un rapport Morbidity and Mortality Weekly Report (MMWR) publié en septembre 2022, 1 969 cas de MPX ont été analysés et la prévalence du VIH était de 34 % [14] . Thornhill et al. les HSH séropositifs signalés avaient une prévalence plus élevée dans la population infectée par le MPX lors de l’épidémie actuelle [9]. Par conséquent, nous recommandons aux patients MPX de subir un dépistage du VIH. Il a été rapporté que les patients atteints de MPX et d’une infection coexistante par le VIH ont de moins bons résultats cliniques liés à l’infection par MPX. Des complications telles qu’une pneumonite, une encéphalite ou une surinfection bactérienne peuvent survenir chez les patients immunodéprimés [12] . Un diagnostic et un traitement rapides du MPX et du VIH doivent être initiés pour prévenir les complications, comme nous l’avons fait pour notre patient. Conformément aux directives 2022 des Centers for Disease Control and Prevention (CDC), le tecovirimat est actuellement le médicament de choix indiqué pour les patients atteints de MPX sévère et pour les patients à haut risque de maladie grave comme les patients immunodéprimés vivant avec le VIH. L’ART pour l’infection par le VIH doit être initié pour prévenir le risque de développer une surinfection bactérienne [9]. Il n’existe pas de vaccin spécifique pour MPX. Cependant, le vaccin contre la variole est actuellement utilisé comme prophylaxie post-exposition chez les patients en contact étroit avec le MPX [12] . Il existe deux vaccins approuvés par la Food and Drug Administration (FDA) des États-Unis, JYNNEOSTM et ACAM2000®, pour la prévention de la variole, et ils se sont également avérés efficaces contre le MPX [11] . Les cas bénins d’infection par le MPX peuvent être spontanément résolutifs et ne nécessiter que des soins de routine et un isolement sans avoir besoin de médicaments antiviraux [15] .
conclusion
Notre cas est différent des autres rapports, en ce que l’infection MPX s’est présentée avec plusieurs IST concomitantes qui ont entraîné une présentation disséminée de la maladie. Notre rapport de cas met en évidence plusieurs points importants. Premièrement, le MPX doit être considéré comme un différentiel chez les patients qui présentent une éruption vésiculeuse ou pustuleuse, et les patients doivent être maintenus en contact et en isolement aérien jusqu’à ce que le MPX soit exclu. Deuxièmement, le MPX peut être transmis sexuellement et tous ces patients doivent être testés pour toute IST coexistante. Troisièmement, de nombreux patients atteints de MPX auraient également le VIH. Le VIH pourrait affecter la présentation clinique et l’évolution clinique de la maladie. Les patients atteints de MPX et de VIH doivent être immédiatement traités par técovirimat et ART pour prévenir les surinfections bactériennes et les complications.
Les références
- Sturgis MR, Mossack SM, Feng CL, Roadman DF, Salkowski ME, Olweny EO : variole génitale du singe superposée à des infections sexuellement transmissibles concomitantes chez un patient atteint du SIDA ; un rapport de cas . Urol Case Rep. 2022, 45:102238. 10.1016/j.eucr.2022.102238
- Silva MS, Santos DG, Coutinho C, et al. : Le premier cas de co-infection aiguë par le VIH et la variole du singe en Amérique latine . Braz J Infect Dis. 2023, 27:102736. 10.1016/j.bjid.2022.102736
- Brundu M, Marinello S, Scaglione V, Ferrari A, Franchin E, Mazzitelli M, Cattelan AM : Premier cas de virus monkeypox et infection aiguë par le VIH : faut-il considérer le monkeypox comme une nouvelle possible infection sexuellement transmissible ? . J. Dermatol. 2023, 50:383-6. 10.1111/1346-8138.16556
- Jezek Z, Szczeniowski M, Paluku KM, Mutombo M : Monkeypox humain : caractéristiques cliniques de 282 patients . J Infect Dis. 1987, 156:293-8. 10.1093/infdis/156.2.293
- Adler H, Gould S, Hine P, et al. : Caractéristiques cliniques et prise en charge du monkeypox humain : une étude observationnelle rétrospective au Royaume-Uni . Lancet Infect Dis. 2022, 22:1153-62. 10.1016/S1473-3099(22)00228-6
- Huhn GD, Bauer AM, Yorita K, et al. : Caractéristiques cliniques du monkeypox humain et facteurs de risque de maladie grave . Clin Infect Dis. 2005, 41:1742-51. 10.1086/498115
- Rao AK, Petersen BW, Whitehill F, et al. : Utilisation de JYNNEOS (vaccin contre la variole et la variole du singe, vivant, non réplicatif) pour la vaccination préexposition des personnes à risque d’exposition professionnelle aux orthopoxvirus : recommandations du comité consultatif sur les pratiques de vaccination – États-Unis , 2022 . MMWR Morb Mortal Wkly Rep. 2022, 71:734-42. 10.15585/mmwr.mm7122e1
- Di Giulio DB, Eckburg PB : Monkeypox humain : une zoonose émergente . Lancet Infect Dis. 2004, 4:15-25. 10.1016/s1473-3099(03)00856-9
- Thornhill JP, Barkati S, Walmsley S, et al. : Infection par le virus Monkeypox chez l’homme dans 16 pays – avril-juin 2022 . N Engl J Méd. 2022, 387 : 679-91. 10.1056/NEJMoa2207323
- Hammerschlag Y, MacLeod G, Papadakis G, et al. : Infection à monkeypox se présentant comme une éruption génitale, Australie, mai 2022 . Euro Surveillance. 2022, 27 : 10.2807/1560-7917.ES.2022.27.22.2200411
- Wong K, Chaudhary M, Magadia R : Un cas d’infection à monkeypox chez un homme séropositif non vacciné dans une région rurale de l’Alabama . Cureus. 2022, 14:e31383. 10.7759/cureus.31383
- Titanji BK, Tegomoh B, Nematollahi S, Konomos M, Kulkarni PA : Monkeypox : une revue contemporaine pour les professionnels de la santé . Ouvrir le forum Infect Dis. 2022, 9:ofac310. 10.1093/ofid/ofac310
- Mungmunpuntipantip R, Wiwanitkit V : Monkeypox dans les cas infectés par le VIH : un résumé sur la présentation clinique de 27 cas . Infecter Chemother. 2022, 54:549-50. 10.3947/ic.2022.0104
- Curran KG, Eberly K, Russell OO, et al. : VIH et infections sexuellement transmissibles chez les personnes atteintes de monkeypox – huit juridictions américaines, 17 mai-22 juillet 2022 . MMWR Morb Mortal Wkly Rep. 2022, 71:1141-7. 10.15585/mmwr.mm7136a1
- Singhal T, Kabra SK, Lodha R : Monkeypox : un examen . Indian J Pediatr. 2022, 89:955-60. 10.1007/s12098-022-04348-0
Source : CUREUS